«Artrosis y artritis: diferencias y similitudes» sigue siendo un tema muy candente y de gran interés en la consulta del reumatólogo. No es fácil comprender sus diferencias ya que son muchas sus similitudes: dolor, deformidad, inflamación y dificultad para utilizar la articulación. En este post, visualizaremos de manera didáctica como a un mismo resultado final de dolor, deformidad e impotencia funcional se puede llegar por mecanismos lesionales distintos. Conocer éstos, es básico para comprender porqué las estrategias terapéuticas de una y otra, necesariamente, han de ser diferentes.
ARTROSIS: UNA ENFERMEDAD DEL CARTÍLAGO
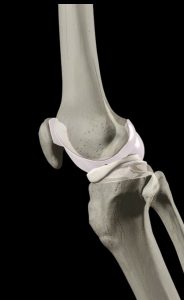
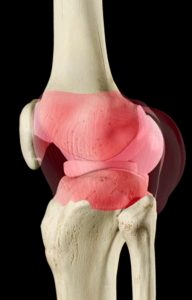
El cartílago es la estructura blanca y brillante del dibujo. Es semisólida y turgente y tapiza la superficie de contacto de los tres huesos que aparecen en la imagen. En este caso, al tratarse de la rodilla, tapiza a fémur, rótula y a tibia. En este dibujo, también se aprecian los meniscos que propician el acoplamiento de una superficie convexa (fémur) a una superficie lisa (tibia) para hacer más eficiente el movimiento.
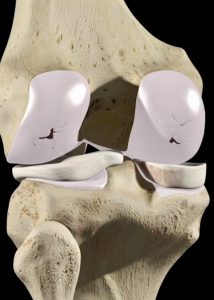
La pérdida del cartílago articular es lenta, progresiva y se hace inicialmente de una manera parcheada. La destrucción del cartílago está condicionada básicamente por dos factores. a) Su resistencia intrínseca (determinada genéticamente). b) Por el abuso articular (sobrepeso, malos alineamientos, exceso de deporte…)
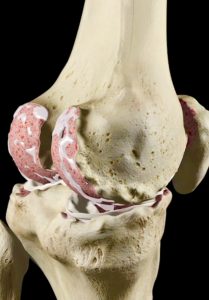
Al «desgastarse» el cartílago, el hueso subyacente (llamado hueso subcondral) queda «desnudo» y expuesto a fuerzas de fricción y de carga directa. Se va erosionando, inflamando y, en última instancia, deformando. A destacar también en todo este proceso, la pérdida de grosor y de turgencia de los meniscos articulares. Este proceso de envejecimiento meniscal propicia que sean más frágiles y más fáciles de romper. A éstas roturas en articulaciones artrósicas se las conoce como roturas meniscales degenerativas.
El resultado final de una artrosis articular es dolor, deformidad e impotencia funcional (frecuentemente también inflamación).
ARTRITIS: UNA ENFERMEDAD DE LA MEMBRANA SINOVIAL
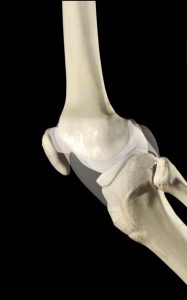
La artritis se origina en otro componente de la articulación que se llama la membrana sinovial. La membrana sinovial es el envoltorio natural de las articulaciones . En el dibujo queda representada como un fina película traslúcida que «envuelve la articulación». Está ricamente vascularizada y, por tanto, íntimamente relacionada con el resto del cuerpo.
La intensa comunicación con el resto del cuerpo hace de la membrana sinovial un termómetro excelente del estado general de salud del organismo, siendo muy sensible a enfermedades sistémicas. La mayoría de las enfermedades sistémicas que cursan con artritis son de origen autoinmune . Esto quiere decir que nuestras defensas, de alguna manera, desarrollan algo parecido a una “alergia” a nuestras articulaciones. La primera consecuencia de ello es la inflamación de la membrana sinovial que se engrosa e irrita produciendo, en muchos casos, derrame sinovial. En esta fase, el paciente con artritis tiene la articulación, hinchada, caliente, a veces enrojecida, y casi siempre dolorosa.
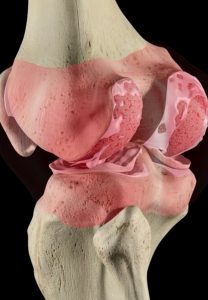
Si la artritis progresa puede llegar a destruir la articulación debido a que se liberan infinidad de sustancias nocivas para la articulación conocidas como mediadores de la inflamación. Éstos se encargan de destruir agresivamente el cartílago, el hueso, los ligamentos y el resto de los componentes articulares. En fases terminales, la articulación puede llegar a perderse por completo llegando a quedar incluso completamente «mutilada».
El resultado final de una artritis también es dolor, inflamación, deformidad e impotencia funcional. Saber más
PD: las imágenes tienen licencia 3D4Medical. com
 ARTROSIS DE MANOS Y GUANTES TERAPEUTICOS3 abril, 2024 - 2:54 pm
ARTROSIS DE MANOS Y GUANTES TERAPEUTICOS3 abril, 2024 - 2:54 pm MANOS SIN DOLOR: 5 CONSEJOS BASADOS EN LA EVIDENCIA CIENTÍFICA PARA ALIVIAR LA ARTROSIS31 enero, 2024 - 12:06 pm
MANOS SIN DOLOR: 5 CONSEJOS BASADOS EN LA EVIDENCIA CIENTÍFICA PARA ALIVIAR LA ARTROSIS31 enero, 2024 - 12:06 pm



METOTREXATO Y ARTRITIS: TODO LO QUE QUERÍAS SABER Y NO TE ATREVÍAS A PREGUNTAR
El metotrexato es el fármaco Top One de la artritis. A pesar de su uso generalizado y su eficacia contrastada es un medicamento que despierta todavía mucho recelo. Nos despedimos del paciente con su receta de metotrexato en el bolsillo ajenos a un proceso de sensibilización negativa que se inicia cuando llega a casa. Al leer su aterrador prospecto. Al «aclarar» sus dudas con Google. Cuando recibe el desconsolador consejo de su farmacéutico o médico amigo.
Gran parte de esta desconfianza podría paliarse si los médicos dedicáramos unos minutos a explicar bien las características del fármaco. Cómo tomarlo, sus beneficios, sus riesgos, cómo prevenirlos…Es verdad que no resulta fácil en nuestras atropelladas consultas. En el mejor de los casos recurrimos a hojas informativas con «preguntas frecuentes». Sin embargo, si fuera yo (médico) el que se tuviera que tomar metotrexato ¿me bastaría con una hoja informativa? Agradecería que me miraran a los ojos y me explicaran que el metotrexato para la artritis, hoy en día, es como la insulina para la diabetes. Que se trata de un fármaco que (aunque tiene sus riesgos) me debería devolver la calidad de vida que he perdido. Que sus efectos secundarios son controlables y que se pueden prevenir llevando un riguroso control analítico. Que nunca me deben quedar dudas de cómo tomarlo (ante la duda siempre consultar con mi médico).
Este mes ha salido publicado en la revista Reumatología Clínica (órgano oficial de la Sociedad Española de Reumatología y del Colegio Mexicano de Reumatología) un interesantísimo trabajo titulado «Documento de Recomendaciones de la Sociedad Española de Reumatología para el manejo clínico del paciente con artritis reumatoide que no puede utilizar metotrexato». En él se analiza de un modo riguroso y científico el manejo del paciente con artritis reumatoide que no puede utilizar metotrexato por contraindicación, toxicidad o falta de adherencia farmacológica. Se delimitan todas aquéllas situaciones especiales en las cuales el metotrexato es un escollo importante como el embarazo, las cirugías, el consumo de alcohol, el uso de otras drogas concomitantes, etc. Se plantean alternativas y se orienta a qué hacer en cada caso. En definitiva, un artículo muy recomendable para compartir con pacientes que necesiten tomar metotrexato pero… tengan todavía dudas.
METOTREXATO Y ALCOHOL: ¿ABSOLUTAMENTE INCOMPATIBLES?
Hace poco revisé con agrado un artículo que aborda con acierto un escollo áspero cuando se trata de prescribir metotrexato: Doctor, ¿qué me dice del metotrexato y alcohol ?
Vivimos en un país en el que el alcohol (guste o no) es un vehículo de relación social. Difícilmente concebimos salir con amigos sin tomarnos nuestra cervecita o copita de vino. Este par de copas parece un problema insalvable cuando se trata de tomar también metotrexato ya que los médicos somos taxativos en este aspecto: la ingesta de alcohol está contraindicada cuando se toma también metotrexato. El paciente sale inevitablemente abatido de la consulta – No sólo me han prescrito un «veneno» crónico ¡También me han prohibido mi copita!– Es difícil resignarse y no pensar que es una exageración -«Total por una copita… ¡A ver que dice Google!– Pero Google mantiene el mismo discurso y cristalinamente dice en primera página: » Tomar alcohol mientras está tomando metotrexato puede causar problemas graves del hígado».
Nunca me han gustado los dogmas. Soy un firme convencido de que la mejor adherencia al tratamiento (sea cual sea) se consigue informando y corresponsabilizando al paciente. Haciéndole partícipe de su tratamiento. Tutelando la toma de decisión con la información más veraz y completa posible. En definitiva, personalizando su proceso de sanación. Que el metotrexato es un fármaco potencialmente hepatotóxico: es un hecho. Que la ficha técnica advierte textualmente que interacciona con el alcohol etílico aumentando la hepatotoxicidad: es otro. Lo que no está tan claro es la dosis de alcohol y de metotrexato para que ello aparezca. En otras palabras: ¿cuánto alcohol se podría tomar si se está recibiendo metotrexato a dosis reumatológicas?
Unidades de alcohol: vino
Unidades de alcohol: cerveza
En un reciente artículo realizado sobre 11.839 pacientes y publicado en Annals of the Rheumatic Diseases , los autores cuantifican la mínima dosis de alcohol compatible con el metotrexato. Después de un exhaustivo estudio llegan a la conclusión de que el consumo de < 14 unidades semanales son compatibles con las dosis de metotrexato habitualmente empleadas en reumatología (5 a 25 mg semanales). Consumos > 21 unidades semanales aumentan muy significativamente el riesgo de transaminasitis. La transaminasitis es la elevación (asintomática) de las transaminasas (hasta 3 veces el valor normal) y es un indicador de inflamación del hígado. Una unidad de alcohol es el equivalente a 10 ml o 8 gramos de alcohol puro y es un indicador muy utilizado en el Reino Unido para cuantificar el consumo de alcohol.
Por tanto, contestando a la pregunta que titula esta entrada, mi opinión es: metotrexato y alcohol NO son absolutamente incompatibles. En casos de desconocimiento del entorno psico-social del paciente, mi recomendación se alinea con el «dogma» y prohíbo el consumo de alcohol. Si por el contrario, conozco bien los hábitos y estoy seguro del sentido común del paciente, mi recomendación se aleja del «dogma» y autorizo un consumo «sensato» de alcohol (en cantidades algo menores arriba indicadas). Para la Sociedad Británica de Reumatología (BSR) el metotrexato y alcohol TAMPOCO son incompatibles y recomiendan un consumo de alcohol «within de national limits» ¡Hay que ser muy British…!
CREMAS ANTIINFLAMATORIAS: ¿SIRVEN PARA ALGO?
Cremas antiinflamatorias vs antiinflamatorios orales
De un tiempo a esta parte, vengo observando un repeluco generalizado a tomar antiinflamatorios orales más allá de 2 o 3 días. La sensación de tomarse un veneno estupendo es cada vez es más llamativa, especialmente, en las nuevas generaciones. Todo lo que huela a «natural», a manual o se aplique directamente triunfa sin competencia. A ello hay que añadir los anuncios de la tele, con abuelas modernas, estupendas, joviales que se aplican una crema antiinflamatoria y, en pocos minutos, se ponen a bailar bachata. ¿Es sólo marketing o hay algo de verdad en todo ello?
En lo que respecta a los especialistas, la fe en la eficacia de las cremas antiinflamatorias es muy limitada. Siendo honestos, yo diría que es casi nula. El sentimiento generalizado es que donde esté una posología oral o parenteral, no ha lugar para un ungüento. Bien es cierto, que para dolencias leves, agudas y localizadas no se pierde mucho prescribiendo un poco de hielo acompañado de una crema antiinflamatoria . Es un recurso elegante que se acepta de buen grado y permite salir al paso, por ejemplo, en la típica consulta de las vacaciones. Esa que siempre empieza con «No quiero molestarte pero ya que te veo…»
En lo que respecta al paciente, mi percepción es que cada vez le mola menos el antiinflamatorio. Le tiene miedo y no le falta algo de razón. En general se acepta de buen grado cualquier alternativa que NO sea «de tomar» (aún a sabiendas de que existen muchas posibilidades de que no funcione). Siempre pensé que era un problema de «repulsa a la pastilla». Pero no es así. Cuando se ofrece la opción de un «antiinflamatorio natural», como por ejemplo el harpago, el paciente lo prefiere a cualquier antiinflamatorio convencional, aún cuando ello signifique añadir ni más ni menos que ¡ 6 pastillas diarias!
Cremas antiinflamatorias: evidencia científica
¿Qué nos dice la evidencia científica respecto a las cremas antiinflamatorias? Pues lo primero que nos dice es que son seguras. Salvo aisladas reacciones alérgicas locales, contrariamente a los antiinflamatorios sistémicos, éstas se pueden administrar sin problemas en casi todo tipo de paciente (con independencia de su edad o su patología de base). Respecto a su eficacia, a pesar de la creencia médica generalizada, la evidencia nos dice que son eficaces. ¿Quiere decir esto que una mujer con artrosis de rodilla puede mantenerse durante años sólo con una crema antiinflamatoria? La respuesta es NO. Parece que la evidencia también es clara a este respecto. La eficacia de las cremas no es sostenida y se pierde por encima del mes de tratamiento.
Se puede decir, por tanto, que la evidencia científica respalda el uso de las cremas antiinflamatorias como una opción eficaz pero, sobre todo, segura en el tratamiento de la artrosis. No en vano, están incluidas en la mayoría de las guías de práctica clínica de la artrosis. Sin embargo, ha de saberse que no mejoran cualquier dolor, que no todas han demostrado su eficacia y, sobre todo, que su beneficio está muy recortado en el tiempo haciéndolas escasamente útiles en patologías crónicas.
TRATAMIENTO FARMACOLÓGICO DE LA OSTEOPOROSIS: ¿CUÁL ES EL MEJOR?
«Doctor, póngame el mejor tratamiento farmacológico para mi osteoporosis… yo me ocupo del resto». Todo en uno, paré de teclear, levanté la mirada por encima de la pantalla y me fijé detenidamente en la cara de mi interlocutora. Su mirada no dejaba lugar a dudas: «Usted haga bien su trabajo… de la dieta y el ejercicio: me ocupo yo». Lo tenía claro. ¿Pero y yo? ¿yo lo tenía tan claro? En este post iremos desbrozando cuestiones clave en el tratamiento farmacológico de la osteoporosis para intentar dilucidar si existe «el mejor tratamiento para la osteoporosis».
¿Qué es la osteoporosis?
Hueso normal
Osteoporosis
Una forma visualizable de definir la osteoporosis podría ser: «La osteoporosis es un trastorno del esqueleto caracterizado por una resistencia ósea comprometida que predispone a la fractura». El hueso normal «se adelgaza», volviéndose más frágil y quebradizo (como en la imagen).
¿Para qué me tengo que tratar la osteoporosis?
Fractura vertebral
En los edificios, un mal andamiaje constituye un elevado riesgo de hundimiento.El «andamiaje de nuestro cuerpo» es el esqueleto. Un esqueleto frágil significa que nuestro aparato de sostén se romperá.
¿Para que sirve el tratamiento farmacológico de la osteoporosis?
El tratamiento farmacológico de la osteoporosis sirve únicamente para disminuir el riesgo de fractura, no para mejorar la densitometría.
¿Todos los tratamientos farmacológicos son iguales?
Se puede afirmar con rotundidad que todos los tratamientos farmacológicos para la osteoporosis son eficaces en la prevención de la fractura osteoporótica. Es verdad que, siendo todos eficaces, no todos tienen el mismo grado de eficacia, ni son igual de seguros, ni tampoco funcionan de la misma manera.
¿Porqué mejora la densitometría más con unos que con otros?
De una manera didáctica se pueden distinguir dos grandes grupos de fármacos para la osteoporosis atendiendo a su mecanismo de acción: A) Fármacos que bloquean la pérdida de hueso (FÁRMACOS ANTI-RESORTIVOS). B) Fármacos que producen hueso (FÁRMACOS OSTEOFORMADORES).
Los primeros actúan sobre el osteoclasto, la célula grande del dibujo. Esta célula está hiperactivada en la menopausia, de tal manera que destruye más hueso que el que la otra célula, el osteoblasto, es capaz de formar. Esta acción de destruir hueso se llama resorción ósea. Los fármacos que «maniatan al osteoclasto» se llaman genéricamente anti-resortivos. Son los más utilizados en la práctica clínica y disminuyen eficazmente el riesgo de fractura osteoporótica aunque mejoren sólo modestamente la densitometría.
La otra estrategia de tratar la osteoporosis es potenciar al osteoblasto (la célula pequeña del dibujo) incrementando de esta manera la formación ósea. Los fármacos que activan al osteoblasto se llaman osteoformadores, se administran por vía subcutánea, se reservan para osteoporosis más severas y producen incrementos más llamativos de la masa ósea en la densitometría.
Entonces…¿Cuál es el mejor?
Todos los fármacos para la osteoporosis son buenos (y malos) sin que ninguno pueda colgarse la medalla de «el mejor». El tratamiento farmacológico de la osteoporosis es un poliedro complejo que va cambiando a lo largo de la vida del paciente. En él, habrá que considerar múltiples parámetros: eficacia, seguridad, vía de administración, enfermedades concomitantes del paciente, coste…El resultado de una sensata evaluación de todos ellos nos dará en cada momento «el mejor».
Como ocurre con los coches, no existe un único «mejor coche».
ARTROSIS Y ARTRITIS: VISUALIZA LAS DIFERENCIAS
«Artrosis y artritis: diferencias y similitudes» sigue siendo un tema muy candente y de gran interés en la consulta del reumatólogo. No es fácil comprender sus diferencias ya que son muchas sus similitudes: dolor, deformidad, inflamación y dificultad para utilizar la articulación. En este post, visualizaremos de manera didáctica como a un mismo resultado final de dolor, deformidad e impotencia funcional se puede llegar por mecanismos lesionales distintos. Conocer éstos, es básico para comprender porqué las estrategias terapéuticas de una y otra, necesariamente, han de ser diferentes.
ARTROSIS: UNA ENFERMEDAD DEL CARTÍLAGO
El cartílago es la estructura blanca y brillante del dibujo. Es semisólida y turgente y tapiza la superficie de contacto de los tres huesos que aparecen en la imagen. En este caso, al tratarse de la rodilla, tapiza a fémur, rótula y a tibia. En este dibujo, también se aprecian los meniscos que propician el acoplamiento de una superficie convexa (fémur) a una superficie lisa (tibia) para hacer más eficiente el movimiento.
La pérdida del cartílago articular es lenta, progresiva y se hace inicialmente de una manera parcheada. La destrucción del cartílago está condicionada básicamente por dos factores. a) Su resistencia intrínseca (determinada genéticamente). b) Por el abuso articular (sobrepeso, malos alineamientos, exceso de deporte…)
Al «desgastarse» el cartílago, el hueso subyacente (llamado hueso subcondral) queda «desnudo» y expuesto a fuerzas de fricción y de carga directa. Se va erosionando, inflamando y, en última instancia, deformando. A destacar también en todo este proceso, la pérdida de grosor y de turgencia de los meniscos articulares. Este proceso de envejecimiento meniscal propicia que sean más frágiles y más fáciles de romper. A éstas roturas en articulaciones artrósicas se las conoce como roturas meniscales degenerativas.
El resultado final de una artrosis articular es dolor, deformidad e impotencia funcional (frecuentemente también inflamación).
ARTRITIS: UNA ENFERMEDAD DE LA MEMBRANA SINOVIAL
La artritis se origina en otro componente de la articulación que se llama la membrana sinovial. La membrana sinovial es el envoltorio natural de las articulaciones . En el dibujo queda representada como un fina película traslúcida que «envuelve la articulación». Está ricamente vascularizada y, por tanto, íntimamente relacionada con el resto del cuerpo.
La intensa comunicación con el resto del cuerpo hace de la membrana sinovial un termómetro excelente del estado general de salud del organismo, siendo muy sensible a enfermedades sistémicas. La mayoría de las enfermedades sistémicas que cursan con artritis son de origen autoinmune . Esto quiere decir que nuestras defensas, de alguna manera, desarrollan algo parecido a una “alergia” a nuestras articulaciones. La primera consecuencia de ello es la inflamación de la membrana sinovial que se engrosa e irrita produciendo, en muchos casos, derrame sinovial. En esta fase, el paciente con artritis tiene la articulación, hinchada, caliente, a veces enrojecida, y casi siempre dolorosa.
Si la artritis progresa puede llegar a destruir la articulación debido a que se liberan infinidad de sustancias nocivas para la articulación conocidas como mediadores de la inflamación. Éstos se encargan de destruir agresivamente el cartílago, el hueso, los ligamentos y el resto de los componentes articulares. En fases terminales, la articulación puede llegar a perderse por completo llegando a quedar incluso completamente «mutilada».
El resultado final de una artritis también es dolor, inflamación, deformidad e impotencia funcional. Saber más
PD: las imágenes tienen licencia 3D4Medical. com
GOTOSOS Y GOTA: ¿QUÉ ES MÁS FÁCIL DE TRATAR?
Gotosos: suelen ser pacientes empáticos, abiertos, extrovertidos, buenos comedores y bebedores. Divertidos. Yo diría que hasta cachondos. Conviven a duras penas con una enfermedad que les somete periódicamente a un dolor exquisito que les obliga a continuos parones de actividad. Pero, pasada la tormenta… ¡aquí no ha pasado nada!
La gota es probablemente una de esas enfermedades donde los reumatólogos cumplimos con nuestro pequeño cupo de milagritos. Casi diría que la curamos. El problema no es tanto la gota como fidelizar en el tratamiento a los pacientes gotosos.
Al gotoso no le gusta ir al médico (pero lo necesita). Vive inmerso en una seudocultura popular fundamentada en experiencias y opiniones de conocidos y, como en el fútbol, influenciadas por algunos reconocidos cátedros. Debaten en sus círculos sociales sobre el tomate o los riñoncitos al jerez. Hacen públicamente sentidos actos de contrición del tipo: “ si yo sé que el espárrago no lo debo tomar”. No les gusta nada revisarse con su especialista y, mucho menos, cuando les toca admitir el incumplimiento sistemático de todos los “deberes” pactados en la última revisión. Se sienten culpables y prefieren «aguantar el chaparrón» con el pie en un grito, antes que bajarse los pantalones (otra vez) con su médico.
A LOS GOTOSOS QUE VIVEN LA «VIDA LOCA»
A LOS GOTOSOS CON PROPÓSITO DE ENMIENDA
Todas las generalizaciones son inexactas e injustas. No todos los gotosos se ajustan a este perfil, ni todas las gotas son fáciles de tratar (las hay muy difíciles). Lo cierto es que la medicina, hoy, ofrece medicaciones muy eficaces para hacer remitir completamente esta enfermedad y liberar al paciente gotoso de este tormento. A muchos de nuestros pacientes dominar la gota les ha cambiado radicalmente la vida. Conoce su testimonio.
PILATES: ¿PORQUÉ LO RECOMIENDAN LOS MÉDICOS?
Pocos pueden dudar que el pilates, por méritos propios, es uno de los ejercicios de moda. Los médicos nos encontramos cada vez más cómodos prescribiéndolo por su utilidad en problemas médicos complejos. Pero…¿son todo ventajas?
Pilates: sí
“En 10 sesiones se siente la diferencia, en 20 sesiones se ve esta diferencia y en 30 se tendrá un cuerpo nuevo” Pocas actividades deportivas pueden hacer suyo este lema de Joseph Pilates, el creador del método. Se trata de un ejercicio armónico, plurimuscular, de auto-control y coordinación, con el que se puede trabajar sin apenas sobrecarga articular. Toda una ventaja. Desarrolla la propiocepción, el equilibrio y contribuye decisivamente a la compensación de asimetrías. El pilates ha trascendido su concepto originario de «ejercicio exclusivo para la espalda». Su propia evolución (apoyada en nuevos aparatos) hacen de este método un ejercicio muy completo, también, para las extemidades superiores e inferiores. Frente a otras actividades físicas, el mérito de este método es que todo este potencial se desarrolla de manera controlada. Trabajando selectivamente sobre grupos musculares antagónicos a los que se les hace funcionar en busca de la compensación y el equilibrio.
Pilates: depende
«El gran aliado puede ser el gran culpable en tan sólo una clase».
No vale cualquier profesional
Existen dudas razonables acerca de la capacitación de muchos instructores. La formación en pilates es heterogénea y carece de certificación oficial validada, de tal manera, que prácticamente cualquiera puede erigirse en instructor siempre que se pueda pagar el curso de formación.
Ojo con el pilates «low-cost»
El pilates es un ejercicio gravoso comparado con otras formas de hacer deporte. La ejecución correcta y controlada es «el todo o la nada» de este ejercicio. Ello, indefectiblemente, requiere de la supervisión meticulosa de un profesional cualificado y esto, lógicamente, ha de tener su coste. Conocedores de que el coste es una barrera, muchos gimnasios o estudios de pilates han optado por abaratar precios incrementando el número de alumnos por clase y restringiendo el pilates a su variedad «matt o suelo». De esta manera el coste/hora del monitor se sufraga entre más personas y también se ahorra un buen dinero en un aparataje costoso que, si bien no imprescindible, siempre es aconsejable para ayudar a una mejor ejecución y aumentar la variedad de programas y clases.
Precaución si tiene alguna lesión
Si el pilates se utiliza para tratar o prevenir lesiones debe existir una valoración especializada previa, con criterio, que evalúe la lesión, su impacto funcional y establezca las pautas del programa a seguir (objetivos a conseguir y a evitar). Más allá de su carácter lúdico, el pilates es una herramienta terapéutica poderosa que debe estar sujeta a un control especializado.
Como especialista del aparato locomotor, en el pilates veo una alternativa excelente para ofrecer a aquéllas personas de edad que buscan sobrellevar mejor el paso del tiempo. Casi todas, con dolor de espalda crónico. Me parece perfecto para aquéllos que quieren alargar su vida deportiva, particularmente, los golfistas. No en vano, el método pilates forma parte de la preparación física de atletas de élite. Desde el punto de vista reumatológico, tiene inumerables ventajas para afecciones inflamatorias de la espalda, como las espondiloartritis. Por todo ello el pilates está incluido, desde hace años, en diversos programas de fisioterapia y rehabilitación en USA.
DIAGNÓSTICO DE LA FIBROMIALGIA ¿SE ABUSA?
El diagnóstico de la fibromialgia es siempre una tarea compleja que necesariamente demanda tiempo. En nuestras atropelladas agendas médicas, sin tiempo para ir al WC, sin embargo diagnosticamos más fibromialgia que nunca. Hace 10 años (cuando disponíamos de más tiempo) apenas se diagnosticaba e incluso se negaba. Ahora todo lo contrario. ¿Pero esto qué es? Indudablemente existe un preocupante abuso diagnóstico de la fibromialgia que trasciende nuestras propias fronteras. En USA, por ejemplo, las tres cuartas partes de los pacientes con supuesto diagnóstico de fibromialgia no la tienen . ¿A qué se debe este fenómeno ?
Diagnóstico de fibromialgia sin pruebas que la detecten.
La fibromialgia es silente en todas las pruebas diagnósticas. Su diagnóstico se hace en base a los síntomas que refiere el paciente y a la exclusión de otras posibles enfermedades (esto último se nos olvida con frecuencia a los médicos). Los síntomas son siempre vagos y muy inespecíficos (dolor generalizado y cansancio) y, por si fuera poco, no son medibles. Por tanto, decidir si el paciente tiene o no fibromialgia es un acto eminentemente subjetivo del médico.
La gran mayoría de médicos se creen capaz de reconocer una fibromialgia (aunque no estén muy familiarizados con ella)
La capacitación del facultativo y su familiaridad con el problema son determinantes en el acierto diagnóstico. Muy frecuentemente se «etiqueta» a los pacientes simplemente por el hecho de tener síntomas compatibles. Aquí hay que recordar que los síntomas compatibles también lo son de decenas de enfermedades. De ahí la importancia de la capacitación y familiaridad del profesional, tanto con la fibromialgia, como con las enfermedades que puedan dar síntomas compatibles. La falta de tiempo en la vorágine de las agendas de hoy es , a mi juicio, la causa más frecuente ( y también más preocupante). Ante la falta de tiempo, el profesional simplifica el diagnóstico cuando «huele» los síntomas compatibles (máxime si la paciente es un poco depresiva). Podría tratarse de un Lupus o una polidiscopatía herniaria pero… Voilá! » Usted lo que tiene es una fibromialgia» Nos quedamos más largos que anchos con nuestro eficaz proceso de «etiquetado». Acto éste, por cierto, de inmejorables beneficios para nuestra consulta. Se calma la ansiedad del paciente porque ya está «diagnosticado». Se «desatasca» la consulta de un paciente que demanda tiempo y, por si fuera poco, ¡ delvovemos «el problema» a atención primaria ! Sencillamente…¡genial!
Una gran parte de los pacientes sencillamente se autodiagnostican.
Hoy es posible diagnosticarse a «toque de tecla» desde nuestro dispositivo inteligente. –Mis síntomas son idénticos: ¿Porqué no puedo tener una fibromialgia?– Es muy triste comprobar como, por el mal uso de la información, algunos pacientes ya se han auto-condenado a una enfermedad incurable, en cierto modo estigmatizada y casi siempre poco comprendida. – ¿Y si no tuviera fibromialgia?- Pues pregúntale al iPhone pero… ¡ la has cagao bien!
La fibromialgia existe, es muy frecuente y es un verdadero castigo para el que la padece. Pero ojo…¡no hay tanta!.
Dolor crónico ¿porqué un psicólogo puede ayudarme?
Muchas personas que padecen dolor crónico ni se plantean acudir a un psicólogo, de hecho, cuando algún profesional sanitario se lo recomienda suelen extrañarse. Probablemente piensen: “¿Al psicólogo?…pero si mi dolor es real”. ¡Por supuesto que es real! , por ello es importante atenderlo de una forma integral y entender todos los aspectos que lo conforman. Intervenir sobre todos ellos para minimizarlos eficazmente (si quieres profundizar sobre los aspectos psicológicos sobre el dolor pincha aquí)
¿En qué me puede ayudar un psicólogo especializado en dolor crónico?
1. Conocer mejor cómo funciona tu dolor. Normalmente, no somos conscientes, ni tenemos suficientes herramientas para analizar todos los elementos que influyen en nuestro dolor. Esto nos genera una sensación de incertidumbre porque nos es difícil predecir cómo nos encontraremos. Algunos de los factores que no contemplamos al analizar distintas situaciones son psicológicos: lo que pensamos, sentimos, cómo nos comportamos… Conocer su influencia en el dolor nos permite predecir mejor cómo funcionará, tener una mayor sensación de control y reducir la intranquilidad y malestar que nos provoca (que, por cierto, también influye en el dolor).
2. Aprender a controlar la ansiedad y aprender a relajarte para reducir el dolor. La ansiedad y el dolor van de la mano, cuando conseguimos controlar nuestro estrés e intranquilidad contribuimos a eliminar un factor que lo incrementa y (a veces) lo produce. Por otra parte, un psicólogo especializado en dolor puede enseñarnos, entre otras muchas técnicas, estrategias para relajarnos que contribuyen a que pueda reducirse el nivel de dolor que estamos sintiendo.
3. Adaptarte mejor al dolor crónico. Que podamos reducir el dolor crónico o manejarlo mejor en algunos momentos no quiere decir que desaparezca para siempre. En ocasiones, resulta frustrante convivir con una sensación tan molesta como el dolor de forma constante en todas las áreas de nuestra vida. Puede afectar a nuestro estado de ánimo, a nuestra autoestima, a nuestras relaciones familiares y laborales, a nuestra sexualidad…en general, puede mermar nuestra calidad de vida. Por ello, en ocasiones, es necesario aprender a encajar esta experiencia en nuestra rutina para que no nos frene ni nos impacte más de lo necesario.
4. Reducir la medicación. Éste, no siempre es el objetivo ni el caso, pero es cierto que muchas personas con dolor crónico toman una gran cantidad de fármacos para aliviarlo porque, entre otras razones, es la única estrategia que tienen. Que sea la única estrategia que usan no quiere decir que sea la única. Si comenzamos a incluir otras formas eficaces de manejar el dolor podremos usar con menos frecuencia la estrategia farmacológica.
Rebeca Pardo
Psicología. Instituto ARI
CORTISONA: 10 CONSEJOS QUE TE PUEDEN AYUDAR
No conozco pacientes que acepten de buen grado un tratamiento con corticoides. Cuando se trata de mujeres, el sentimiento de repulsa es todavía mayor. Las mujeres no le perdonan que sea un medicamento visible. Una suerte de veneno que acaba aniquilando la imagen corporal. Sin embargo, la cortisona salva vidas y contribuye incuestionablemente a mejorar la calidad de vida (cuando no a salvarla) de quien la toma. La razón nos dice que sí pero el corazón nos lo pone difícil. ¿Como conciliar ambos sentimientos?
Cortisona: ¿Qué me puede ayudar?
Pensar que el médico recurre a ella cuando no hay otra opción.
La severidad de las enfermedades autoinmunes está subestimada. Se trata de enfermedades con graves consecuencias en las que la alternativa puede ser la propia muerte. Los corticoides son indispensables en el tratamiento de muchas de estas enfermedades con una eficacia poco comparable a otros fármacos. La corticoterapia, como la insulinoterapia o la quimioterapia, debe considerarse un mal necesario que es mejor asumir cuanto antes.
Saber que los efectos secundarios de la cortisona son dosis-dependientes.
La mala fama de la cortisona se debe al uso de dosis muy altas (> 30 mg/d prednisona) durante periodos prolongados (> 3 meses). La tendencia dominante en reumatología es a utilizar la dosis mínima eficaz. No es frecuente encontrar efectos adversos con dosis < 7.5 mg/d de prednisona.
Los efectos visibles de la cortisona tienen un gran componente de susceptibilidad individual.
No todos los pacientes desarrollan el catálogo completo de efectos secundarios de los corticoides. Tampoco los desarrollan con la misma severidad. Así, por ejemplo, en la deformidad del esquema corporal o la osteoporosis hay mucha variabilidad entre distintos individuos .
El uso de la cortisona suele ser transitorio.
Las dietas de bajo índice glicémico ayudan a no engordar.
Está claramente demostrado que los corticoides provocan continuos picos séricos de insulina (que es adipogénica y engorda). Estos excesos de insulina en sangre se pueden aminorar con dietas de bajo índice glicémico. Se trata de dietas mediterráneas estrictas con bajo contenido en hidratos de carbono (arroz, pastas, repostería, pan blanco… ).
La dieta baja en sodio mejora la absorción intestinal de calcio y contribuye a prevenir la hinchazón y la osteoporosis.
El ejercicio sostenido ayuda a no engordar, previene fracturas y combate la pérdida de masa muscular.
Los suplementos de calcio (1000 mg/d ) y vitamina D (800 UI/d) previenen la osteoporosis.
Embarazo y cortisona son compatibles.
La placenta fetal bloquea la activación de la prednisona a su metabolito activo la prednisolona y, por tanto, ésta no pasa al feto. De éste modo es posible tratar con corticoides a la madre sin apenas riesgos para el feto.
Se puede dar lactancia materna tomando cortisona.
Se estima que la cortisona se excreta en un porcentaje < 10% en leche materna. Por ello, la Academia Americana de Pediatría considera que el tratamiento crónico con prednisona o prednisolona no es una contraindicación para la lactancia.
La cortisona es, sin duda, el fármaco más versátil y eficaz en reumatología y autoinmunidad. También uno de los más tóxicos. Sacarle el máximo beneficio con el mínimo perjuicio es una tarea ardua y difícil pero, no por ello, un objetivo irrenunciable.